Послушать аудиоверсию доклада
Клинический разбор полиморбидного пациента с ИБС – фокус на профилактику инсульта
Содержание
Пациент М., 57 лет
На приеме у врача-терапевта поликлиники 18.10.2023 г.
Обратился к врачу с жалобами на головные боли, слабость, приступы сжимающей боли за грудиной, возникающие в течение последних 2-3 месяцев при физической нагрузке – при ходьбе на расстояние свыше 500 м.
Анамнез
- с 2014 г страдает артериальной гипертонией, в 2017 г диагностирована ИБС, в 2018 г выполнено ЧКВ – ангиопластика и стентирование передней межжелудочковой ветви левой коронарной артерии.
- Настоящие жалобы связывает в основном с повышением АД. По данным самоизмерения АД составляет около 150/90 мм.рт.ст. Лечится нерегулярно. Принимает олмесартан 10 мг/сут, ацетилсалициловую кислоту 75 мг.
- Сопутствующие заболевания: в 2019 г. перенес транзиторную ишемическую атаку. В возрасте 42 лет диагностирован сахарный диабет II типа (принимает метформин и инъекционно семаглутид)
- Сахарный диабет, заболевания почек, инсульты, инфекционные заболевания отрицает.
- Курит по полпачки сигарет на протяжении 15 лет, алкоголь не употребляет.
- Аллергоанамнез: непереносимость антагонистов кальция – отеки лодыжек и стоп.
Объективно:
- Рост 182 см, вес 88 кг, индекс массы тела 26,6 кг/м2, температура тела 36,5 С. Пациент ориентирован в месте, времени, собственной личности.
- Кожные покровы – без особенностей, периферических отеков не выявлено.
- В легких дыхание везикулярное, проводится во все отделы, ЧДД 16 в мин.
- ЧСС 64 уд/мин в покое. АД на приеме: 147/90 мм. рт. ст. Тоны сердца ясные, ритмичные.
- Живот мягкий, безболезненный, печень не выступает за край реберной дуги.
- Симптомы поколачивания отрицательный с обеих сторон.
Данные лабораторно-инструментальных методов исследования:
- Клинический анализ крови и мочи – без патологии.
- Анализ мочи на микроальбуминурию – без патологии.
- Биохимический анализ крови: креатинин – 107 мкмоль/л (СКФ по CKD-EPI: 63 мл/мин/1,73м2); глюкоза – 5,4 ммоль/л, общий холестерин 7,2 ммоль/л, ХС-ЛПНП 4,3 ммоль/л, ХС-ЛПВП 1,2 ммоль/л, триглицериды 2,1 ммоль/л, АЛТ 26 МЕ/мл (норма 5-36 МЕ/мл), АСТ 27 МЕ/мл (норма 0-32 МЕ/мл), КФК 104 МЕ/мл (норма 0-190 МЕ/мл).
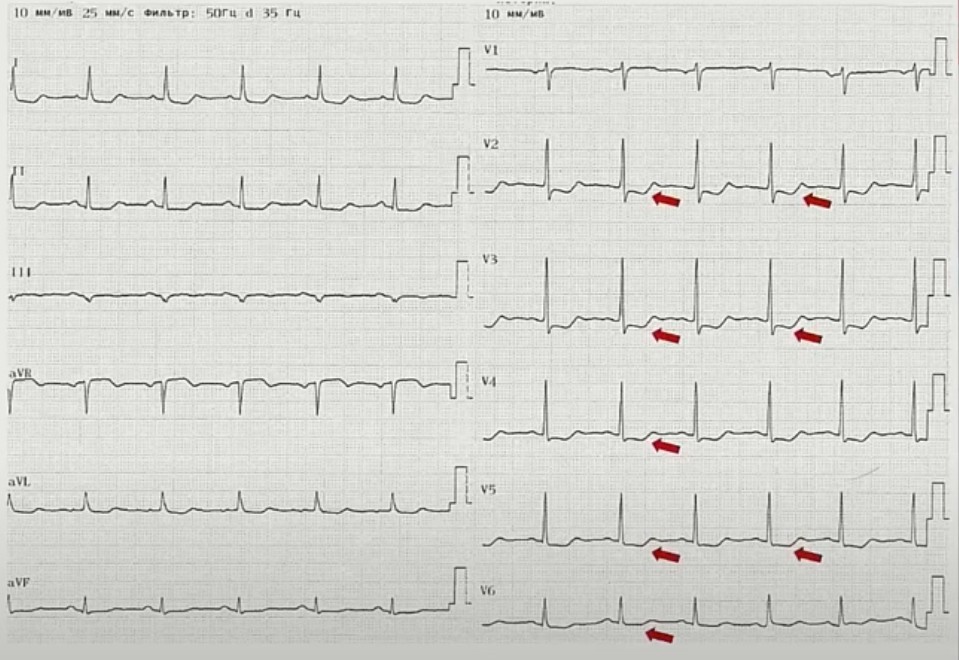
Электрокардиограмма:
- Ритм синусовый с ЧСС 81 в мин. Горизонтальная ЭОС. Изменения в миокарде по ишемическому типу в миокарде передне-септальной, передней, верхушечной, боковой области ЛЖ.
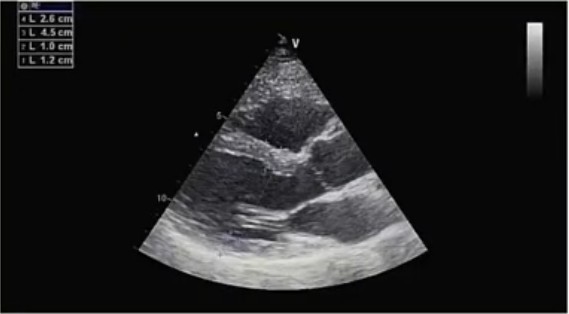
Эхокардиография:
- Полости сердца не расширены. Концентрическая гипертрофия миокарда левого желудочка. Глобальная систолическая функция левого желудочка сохранена (фракция выбора 59%). Зоны нарушения локальной сократимости достоверно не определяются. Митральная регургитация 1 ст; трикуспидальная регургитация 1-2 ст. Диастолическая дисфункция левого желудочка по 1 типу. Признаков легочной гипертензии не выявлено.
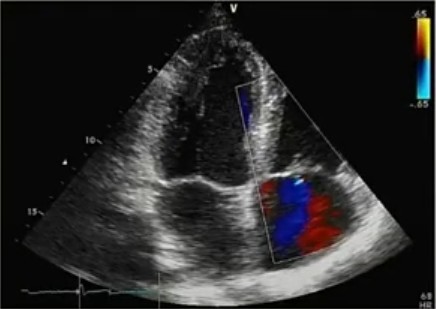
Триплексное сканирование брахиоцефальных артерий:
- Морфологические и гемодинамические параметры. Комплекс интима-медиа общих сонных артерий: слева – 1,2 мм; справа – 1,1 мм, интима уплотнена с участками кальцификации, дифференциация на слои снижена. Справа в устье внутренней сонной артерии и каротидной бифуркации по задней стенке с переходом лоцируется полуконцентрическая гетерогенная (преимущественно средней эхогенности) атеросклеротическая бляшка, стеноз по площадки – 42%.
- Заключение: Атеросклероз внечерепных отделов магистральных артерий головы без гемодинамически значимых стенозов. Утолщение КИМ ОСА билатерально. Кровоток по каротидным артериям на экстракраниальном уровне сохранен.
Суточное мониторирование АД (СМАД):
- Выявлена систоло-диастолическая АГ в течение суток.
- Суточный профиль САД и ДАД нарушен по типу “недостаточная степень снижения АД в ночное время” (нон-диппер тип). Повышены величина и скорость утреннего подъема САД. Повышено среднесуточное пульсовое АД.
Основной диагноз
Ишемическая болезнь сердца: стабильная стенокардия напряжения II ФК, Ангиопластика и стентирование передней межжелудочковой ветви левой коронарной артерии (2018 г.).
Фоновое заболевание
Гипертоническая болезнь III стадии, неконтролируемая артериальная гипертензия, риск 4 (очень высокий). Целевое АД 120-129/70079 мм рт. ст. Сахарный диабет 2 типа. Целевой уровень HbA1c < 7,5%. Транзиторная ишемическая атака (2019 г).
Коррекция терапии
Изменение образа жизни:
Снижение массы тела, дозированные физические нагрузки (ходьба, прогулки, плавание), низкокалорийная диета с ограничением потребления животных жиров, жареного, легкоусвояемых углеводов, соли до менее 5 г/сут.
Отказ от курения:
Рекомендуется давать совет по прекращению курения с предложением помощи в этом с использованием в дальнейшем никотинозаместительной терапии, варениклина, бупропиона в монотерапии или в их сочетании.
Фармакотерапия:
- Пациенту был назначен бисопролол 5 мг/сут
- Олмесартан был заменен на Ангиаканд 8 мг/сут
- Аторвастатин 80 мг/сут
- Пациент продолжает прием ацетилсалициловой кислоты 75 мг/сут и сахароснижающей терапии
Динамическое наблюдение
При контрольном визите через 2 недели на фоне модификации антиангинальной и антигипертензивной терапии препаратами пациент отмечает положительную динамику – повысилась работоспособность, улучшилась переносимость физических нагрузок, однако сохраняются приступы сжимающих болей за грудиной, которые теперь возникают при более интенсивных физических нагрузках (при быстрой ходьбе, подъеме в гору, подъеме по лестнице быстрым шагом на 2 этаж). АД по данным офисного измерения 12/75 мм рт. ст., ЧСС 56 в минуту. В связи с непереносимостью антагонистов кальция, невозможностью назначить нитраты в виду низкого уровня АД и невозможностью увеличить дозу бисопролола в связи с брадикардией, пациенту назначен Депренорм ОД 70 мг 1 раз в сутки с динамическими наблюдением еще через 3 недели.
При втором контрольном визите еще через 1 мес пациент отмечает хорошее самочувствие, головные боли не беспокоят. Загрудинные боли в настоящее время не беспокоят. АД при измерении во время визита 122/77 мм. рт. ст, ЧСС 57 в минуту, по данным СМАД, проведенного в рамках контрольного визита артериальной гипертензии на протяжении суток (в дневные и ночные часы) не выявлено.
Липидограмма и параметры безопасности статинотерапии еще через 2 недели:
- общий холестерин 4,0 ммоль/л, ХС-ЛПНП 2,1 ммоль/л, ХС-ЛПВП 1,3 ммоль/л, триглицериды 1,5 ммоль/л
- АЛТ 34 МЕ/мл (норма 5-36 МЕ/мл), АСТ 32 МЕ/мл (норма 0-32 МЕ/мл), КФК 143 МЕ/мл (норма 0-190 МЕ/мл).
- В связи с недостижением целевого уровня ХС-ЛПНП (<1,4 ммоль/л) к терапии добавлен Эзетимиб Канонфарма и с динамическим контролем липидограммы еще через месяц.
Данные липидограммы в динамике на фоне терапии комбинацией аторвастатин+эзетимиб
- Общий холестерин 3,6 ммоль/л
- ХС-ЛПНП 1,3 ммоль/л
- ХС-ЛПВП 1,1 ммоль/л
- триглицериды 1,2 ммоль/л
Таким образом, в рамках этого клинического примера получилось достичь целевых значений.

Читает доклад:
